تئوری درمان زخم (قسمت دوم)
سری مقالات تئوری درمان زخم به بررسی مهمترین مطالب روز و مباحث کاربردی درمان زخم می پردازد.
نویسنده: دکتر احسان عمادی
تحریریه داروکده
آخرین به روزرسانی:
28 مرداد 1396
آیا این مطلب برای شما مفید بود؟
28 مرداد 1396
4K
تئوری درمان زخم (قسمت دوم)
در قسمت دوم سری مقاله های تئوری درمان زخم، به بررسی ادامه علل ایجاد زخم های دیابتی و زخم های فشاری می پردازیم.
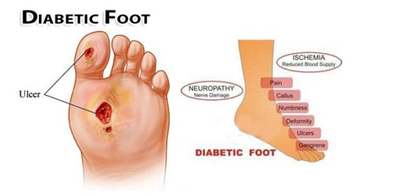
ایسکمی
بیماران دیابتی بیشتر در معرض ابتلا به بیماری عروق محیطی (PVD) می باشند. این مشکل موجب ایجاد انسداد و تنگی و کلسیفیکاسیون در عروق اندام تحتانی می شود. کاهش جریان خون اندام تحتانی موجب از بین رفتن بافت ها و ایجاد زخم می شود.
نوروایسکمی
در بسیاری از موارد هر دو عامل نوروپاتی و ایسکمی در به وجود آوردن زخم دیابتی دخالت دارند.
ویژگی های زخم های نوروپاتیک
در این زخم ها پا اغلب اوقات گرم تر از حد معمول است و تا حدی قرمز رنگ به نظر می رسد. پوست پا خشک شده و زخم بیشتر در بخش های کف پا و انگشتان و روی برجستگی های استخوانی ایجاد می شود. معمولاً در مناطق تحمل وزن پینه تشکیل می شود. حس اندام تحتانی مختل است و رفلکس ها معمولاً وجود ندارند یا تخفیف یافته هستند. نبض های اندام قابل لمس و اغلب جهنده است. وریدها نیز برجسته به نظر می رسند. در شرایط نوروپاتی، پا ممکن است دچار تغییر شکل به صورت پای چماقی و یا مفصل شارکو شود.
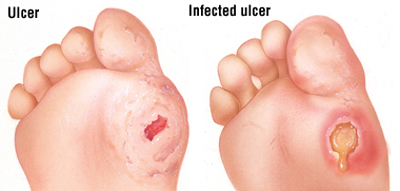
ویژگی های زخم های ایسکمیک
در این زخم ها معمولا پا سرد است و هنگامی که بالا نگه داشته می شود بی رنگ و زمانی که پایین گرفته می شود، قرمز رنگ به نظر می رسد. ناخن ها اغلب تغییر شکل می دهند و پوست حالت نازک و شکننده ای به خود می گیرد. زخم در پاهای ایسکمیک بیشتر در نوک انگشتان، پاشنه، سطح پشتی و کناره های پا ایجاد می شود. اندام تحتانی اغلب دردناک است و نکروز یا اسلاف به صورت کم ولی عمقی در آن تشکیل می شود. رفلکس ها معمولا طبیعی هستند، ولی نبض های اندام قابل لمس نیستند و یا بسیار ضعیفند.
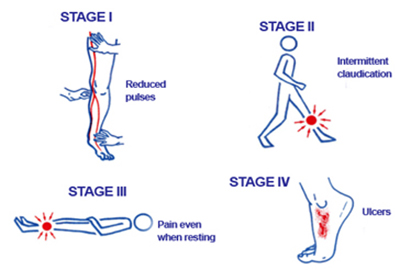
طبقه بندی زخم پای دیابتی بر اساس سیستم واگنر
مرحله صفر: در این مرحله پا شدیدا مستعد ایجاد زخم می باشد؛ ولی هنوز زخمی ایجاد نشده است.
مرحله 1: زخم سطحی
مرحله 2: زخم عمقی با در گیری ماهیچه، تاندون و مفصل بدون درگیری استخوانی. در این شرایط ممکن است زخم دچار عفونت نیز بشود.
مرحله 3: زخم عمقی که استخوان را نیز درگیر کرده باشد، در این مرحله احتمالاً استئومیلیت وجود دارد و ممکن است آبسه نیز تشکیل شود.
مرحله 4: گانگرن موضعی در انگشتان، جلوی پا یا پاشنه.
مرحله 5: گانگرن شدید که ممکن است به آمپوتاسیون و قطع عضو منجر شود.
زخم های فشاری (Pressure Sore)
زخم فشاری یا زخم بستر در مناطق تحت فشار در بیماران استراحت مطلق یا افرادی که محدودیت حرکتی دارند، ایجاد می شود. این زخم ها امروزه هزینه های زیادی را به بیمار و سیستم بهداشتی و درمانی تحمیل می کند؛ زیرا بیماران مبتلا به این زخم ها نیاز به بستری و مراقبت طولانی مدت در بیمارستان دارند. بیماران دچار آسیب های نخاعی، بیماران کومایی و افرادی که به علت حوادث عروقی مغزی دچار فلج اندام ها شده اند، بیماران مبتلا به MS، سالمندان، بیمارانی که بر اثر تصادف فاقد تحرک می شوند و در کل تمامی بیمارانی که برای مدت طولانی نیاز به استراحت مطلق دارند، در خطر ابتلا به این نوع زخم ها می باشند. بی اختیاری ادرار و مدفوع در بیماران کم تحرک یا بی تحرک نیز ریسک ایجاد این مشکل را تشدید می کند.

علل ایجاد زخم های فشاری
زخم های فشاری زخم هایی هستند که بر اثر تحت فشار قرار گرفتن بافت بین برجستگی های استخوانی و سطح سفت تخت و یا صندلی و در نتیجه مختل شدن خونرسانی به این بافت و ایجاد نکروز به وجود می آیند. این زخم ها بیشتر روی برجستگی های استخوانی ایجاد می شوند نظیر: ناحیه ساکروم، پاشنه ها، خارایلیاک، تروکانتر، آرنج و پس سر. بافت های مختلف تحمل فشار متفاوتی را دارند. عضله و چربی به طور نسبی و در مقایسه با پوست فشار کمتری را می توانند تحمل کنند. تمام سلول ها صرف نظر از نوع بافت برای حیات وابسته به دریافت اکسیژن و مواد غذایی از طریق خون رسانی هستند. وارد شدن فشار به بافت ممکن است خون رسانی را کاهش دهد یا به طور کامل آن را قطع کند. نتیجه این وضعیت که ایسکمی نامیده می شود نرسیدن اکسیژن کافی به سلول ها است. در صورت برطرف نشدن فشار در نهایت سلول از بین می رود زمانیکه علائم التهاب در سطح پوست آشکار می شود چه بسا بافت در عمق عضله نکروز شده باشد.
فشار: در طول زمان فشار باعث ناراحتی فرد و وادار کردن وی به تغییر وضعیت پیش از ایسکمی بافت می گردد. در تشکیل زخم یک رابطه معکوس بین فشار و زمان وجود دارد. می توان گفت که فشار کم در زمان زیاد به مراتب مخرب تر از فشار زیاد در زمان کم است. علاوه بر این هنگامی که وضعیت از آستانه تحمل بافت نسبت به فشار / زمان عبور کرد حتی با مرتفع شدن فشار نیز آسیب بافتی ادامه پیدا می کند.
نیروهای برشی: نیروهای برشی اثر تخریبی فشار را تشدید می کنند. این نیروها در واقع نیروهای مکانیکی موازی با سطح پوست هستند که بیشتر در زمان تغییر وضعیت بیمار وارد عمل می شوند و لطمه آنها به عمق بافت وارد می شود. در شکل زیر نمونه ای از نحوه ی ایجاد و اثر نیروهای برشی نمایش داده شده است. در این تصویر وزن بیمار او را به سمت پائین تخت می کشد. اسکلت و بافت متصل به آن به پائین حرکت می کنند در حالی که پوست به واسطه اصطکاک با ملافه تخت سر جای خود ثابت می ماند. در نتیجه پوست در ناحیه ساکروم جمع و چروک می شود. نیروهای برشی در وضعیتی مشابه به این تصویر زمان تحمل فشار در بافت و به عبارتی سرعت ایجاد زخم فشاری را به نصف کاهش می دهند. تحقیقات نشان داده اند که نیروهای برشی عامل بوجود آمدن زخم های فشاری مثلثی شکل در ناحیه ساکروم و شکل گرفتن نواحی تونلی وسیع در اینگونه زخم ها هستند.
اصطکاک: اصطکاک بر اثر کشیده شدن پوست روی ملافه یا سطح دیگر بوجود می آید. اصطکاک می تواند موجب سائیدگی پوست و افزایش ریسک آسیب در عمق بافت گردد. بالا بردن سر و شیب دادن به پشت بیمار همانطور که ذکر گردید با راندن بیمار به سطح پائین موجب اصطکاک بین پوست بیمار و ملافه می شود. در این حالت اصطکاک و نیروی برشی در ترکیب با یکدیگر ریسک آسیب بافتی در محل ساکروم را افزایش می دهند. همچنین هنگام جا به جا کردن بیمار باید مراقب بود که پوست بر روی بستر کشیده نشود.
رطوبت: قرار گرفتن طولانی مدت در معرض رطوبت موجب خیس خوردگی (Maceration) پوست می شود. خیس خوردگی با نرم کردن بافت موجب افزایش ریسک بروز زخم فشاری می گردد. اپیدرم خیس خورده سریع تر فرسوده شده و از بین می رود. علاوه بر این پوست مرطوب به ملافه می چسبد و عامل اصطکاک را تشدید می کند. در نهایت پوست خیس خورده در مقایسه با پوست عادی 5 برابر بیشتر ریسک بروز زخم دارد. رطوبت بیش از حد ممکن است ناشی از تعریق، ترشحات زخم، شستشو یا بی اختیاری ادرار یا مدفوع می باشد.
طبقه بندی زخم های فشاری
مرحله اول: در این مرحله لایه اپیدرم هنوز تخریب نشده است ولی پوست قرمز رنگ به نظر می رسد و ممکن است در لمس سفت تر از حد معمول باشد. در این مرحله ممکن است به جای قرمزی شاهد رنگ پریدگی پوست باشیم و در لمس پوست گرم تر از سایر نقاط باشد.
مرحله دوم: در این مرحله اپیدرم به طور کامل تخریب می شود و آسیب به بخشی از درم نیز نفوذ می کند. زخم هنوز سطحی است و ممکن است سائیدگی و تاول نیز مشاهده شود و کمی ترشح دارد.
مرحله سوم: در این مرحله تمام ضخامت پوست درگیر می شود و نکروز و آسیب علاوه بر اپیدرم و درم به بخش هایی از لایه ساب کوتانئوس نیز می رسد. زخم ممکن است به صورت دهانه آتش فشانی به نظر بیاید و به زیر بافت های سالم، حفره و نقب وجود داشته باشد و اندازه واقعی زخم به مراتب بزرگتر از ظاهر زخم و تخمین اولیه باشد.
مرحله چهارم: در این مرحله تمام لایه های پوست شامل اپیدرم و درم و لایه ساب کوتانئوس از بین می رود و آسیب بافتی به عضله زیرین، تاندون، استخوان یا مفصل می رسد. در این شرایط ممکن است سینوس ها و حفرات زیادی در زخم دیده شود.
زخم های عروقی
زخم های عروقی پا که از نمونه های شاخص زخم های مزمن هستند، ناشی از اختلال خونرسانی اندام تحتانی می باشند. 70% زخم های اندام تحتانی وریدی، 10% شریانی، 15% مختلط و حدود 5% ناشی از سایر عوامل مانند مشکلات لنفی و ... هستند. زخم های وریدی بیشتر در انتهای ساق پا نزدیک قوزک داخلی ایجاد می شوند. این زخم ها معمولا کم عمق هستند. عوامل مؤثر در ایجاد این زخم ها، افزایش سن، بی تحرکی، نقص مادرزادی دریچه های سیاهرگی، فلج عضلانی و ... است. این زخم ها در زنان در مقایسه با مردان دو برابر شایع تر است. زخم های شریانی به دنبال بیماری های شریانی بروز می کند. آترواسکلروز شایع ترین بیماری شریانی است و موجب انسداد عروق بزرگ از جمله عروق اندام ها می شود.
عواملی که فرد را مستعد این بیماری می سازند عبارتند از: سن بالای 65 سال، مصرف سیگار، بالا بودن چربی های خون، فشار خون، چاقی، بی تحرکی، دیابت ملیتوس و سابقه فامیلی، زخم های شریانی معمولاً عمیقند و بیشتر روی پا و اطراف قوزک خارجی ایجاد می شوند.
سایر زخم های مزمن
هر عاملی که موجب تاخیر فرآیند التیام زخم شود، زخم مزمن ایجاد می کند. برخی از این عوامل عبارتند از بعضی داروها نظیر داروهای استروئیدی، مشکلات عروقی و ایسکمی، کاهش جریان خون عضوی برای مثال در بیماری نارسایی قلبی، اورمی شدید، عفونت، ابتلا به بیماری ایدز و سایر موارد نقص سیستم ایمنی، سن بالا، کم خونی شدید، سوء تغذیه پروتئین و انرژی، شیمی درمانی و رادیو تراپی. یکی از انواع زخم های مزمن، زخم های بدخیم است. برای مثال زخم های ناشی از سرطان در این گروه قرار می گیرند. زخم مارژولین (Marjolin’s ulcer)، زخم مزمنی است که پس از سال ها در محل سوختگی یا آسیب های شدید ایجاد و در نهایت تبدیل به بدخیمی می شود. زخم های ناشی از برخی بیماری ها نظیر آنمی سلول داسی شکل (Sickle cell anemia) که به دلیل ایجاد آنفارکتوس های عروقی در پوست و عضلات ایجاد می شود نیز جزء زخم های مزمن هستند.
پرسش و پاسخ
ثبت دیدگاه
پیام به صورت خصوصی ثبت گردد
منابع:
مقالات مرتبط
مجله داروکده یک مجله اینترنتی است که شما را در امر آشنایی، تهیه و مصرف صحیح محصولات سلامت محور یاری میرساند.

استفاده از مطالب مجله داروکده فقط برای مقاصد غیرتجاری و با ذکر منبع و درج لینک بلامانع است . کلیه حقوق این مجله به وب سایت داروکده تعلق دارد